Пациентам об остеоартрозе
Д.м.н. Алексеева Л.И., к.м.н. Шарапова Е.П.
Остеоартроз (ОА) – самое частое заболевание суставов среди болезней опорно-двигательного аппарата. По данным Всемирной организации здравоохранения ОА болеет более 4% населения земного шара, а в 10% случаев он является причиной инвалидности, вызывая ухудшение качества жизни больных. В настоящее время ОА рассматривается как заболевание, при котором происходит нарушение процессов восстановления и разрушения ткани, прежде всего в хряще, в кости, расположенной под хрящом, и окружающих сустав тканях: капсуле сустава, синовиальной оболочке, связках, мышцах.
Существует две основные формы ОА: первичный и вторичный ОА, который возникает на фоне различных заболеваний, травм суставов. Первичный ОА развивается, как правило, после 45 лет. Наиболее частой и характерной локализацией первичного артроза являются коленные суставы, межфаланговые суставы кистей, позвоночник, первый палец стопы и тазобедренные суставы. Женщины чаще мужчин страдают ОА коленных суставов и суставов кистей, но может встречаться и одновременное поражение различных групп суставов, особенно после наступления менопаузы.
Вторичный артроз по своим клиническим проявлениям не отличается от первичного, развивается практически в любых суставах и имеет конкретную причину заболевания.
Этиология. По современным представлениям ОА возникает в результате взаимодействия различных внутренних (возраст, женский пол, дефекты развития, наследственная предрасположенность) и внешних факторов (травма, чрезмерные спортивные и профессиональные нагрузки, избыточный вес).
Особое место среди факторов риска развития ОА занимает избыточный вес. Так, у женщин с ожирением ОА коленных суставов развивается в 4 раза чаще по сравнению с женщинами с нормальным весом. Это относится и к тазобедренным суставам. Установлено, что избыточный вес способствует не только возникновению заболевания, но и более быстрому его прогрессированию, приводящему к инвалидности.
Какие симптомы характерны для остеоартроза?
1. Боль в суставах, возникающая при движении или к концу дня, но проходящая или ослабевающая после периода покоя.
2. Утренняя скованность (тугоподвижность) сустава, длящаяся не больше 30 мин. и быстро исчезающая после нескольких движений в суставе.
3. Скованность в суставах после периодов неподвижности суставов ("феномен геля").
4. «Хруст» в суставах при движении, называемый врачом «крепитацией», которая часто не сопровождается болью.
5. Увеличение размеров суставов за счет костных разрастаний, воспаления сустава и околосуставных тканей.
6. Усиление боли по мере прогрессирования заболевания: боль не проходит после отдыха и появляется в ночные часы.
7. Ограничение объема движений в суставе.
Как правило, ОА не сопровождается такими общими симптомами как потеря веса, утомляемость или потеря аппетита, а также изменениями лабораторных показателей, однако у части больных, особенно пожилого возраста, может незначительно увеличиваться СОЭ.
На рентгенограммах суставов появляются характерные признаки заболевания – это сужение суставной щели, субхондральный остеосклероз и остеофитоз. Однако нередко при сильных болях в суставах рентгенологические изменения в суставах или выражены слабо или отсутствуют. Бывает и наоборот, когда при небольших болях в суставах имеются выраженные признаки заболевания на рентгенограммах.
По этим причинам при возникновении болей в суставах Вам необходимо проконсультироваться с врачом, который на основании жалоб, истории развития болезни, осмотра и данных рентгенологического обследования установит диагноз и назначит правильное лечение.
Каковы основные принципы лечения ОА?
Лечение ОА заключается в комплексном воздействии на болезнь, которое включает в себя применение не медикаментозных и медикаментозных методов, а при необходимости – хирургическое вмешательство. И хотя ОА является неизлечимым заболеванием, лечебные мероприятия, подобранные индивидуально для каждого пациента, могут уменьшить боль и воспаление, улучшить движения в суставах и замедлить прогрессирование болезни.
Не медикаментозное лечение
Как уже упоминалось, ожирение является бесспорным фактором риска развития остеоартроза, поэтому больным с избыточным весом необходимо изменение режима питания. Прежде всего, нужно уменьшить количество жиров и углеводов в пище, увеличить потребление рыбы, свежих овощей и фруктов. В меню нужно включать пищу, содержащую клетчатку, и продукты, содержащие серу, такие как аспарагус, чеснок, лук. Сера необходима для построения костей, хряща и соединительной ткани. Желательно избегать употребление черного перца, яичного желтка, томатов, белого картофеля, т.к. эти продукты содержат вещество, называемое соланином. Соланин нарушает функцию ферментов в мышцах и может вызывать боли и ощущение дискомфорта. Соблюдение этих правил должны приводить к постепенному, но постоянному снижению веса.
Необходимо помнить, что мероприятия по снижению веса обязательно нужно сочетать с лечебной физкультурой (ЛФК), проводимой с учетом определенных правил для больных ОА. Физические методы лечения играют важную роль в лечении остеоартроза, поскольку способствуют улучшению функции суставов и увеличению выносливости и силы мышц. Регулярные занятия ЛФК приводят к уменьшению болей и улучшению движений в суставах, но начинать занятия лучше всего под руководством специалиста по лечебной физкультуре, например, в группах здоровья. Физические упражнения при ОА должны проводиться без статических нагрузок (сидя, лежа, в бассейне). Главный принцип ЛФК – частое повторение упражнений в течение дня. Не следует делать упражнения, преодолевая боль. Выполняют упражнения медленно, плавно, постепенно увеличивая нагрузку. Заниматься нужно не менее 30-40 минут в день, по 10-15минут несколько раз в течение дня. При ОА коленных суставов основными являются упражнения, способствующие укреплению мышц бедра (например, поднять выпрямленную ногу на 25см в положении лежа на спине и удерживать ее несколько секунд); упражнения, направленные на увеличение объема движений («велосипед»); упражнения, способствующие улучшению общего аэробного состояния мышц (ходьба по ровной местности в умеренном темпе). Начинать ходить нужно с расстояния, которое не вызывает боль, и постепенно увеличивать продолжительность ходьбы до 30-60 минут пять – семь дней в неделю). Эти аэробные нагрузки также способствуют снижению веса. Больные также должны знать об особенностях двигательного режима при остеоартрозе, основной принцип которого заключается в разгрузке пораженного сустава. Не рекомендуется длительная ходьба, стояние на ногах, частые подъемы на лестницу.
Больному с выраженной болью в суставах и контрактурами необходима консультация специалиста по ЛФК для составления индивидуальной программы занятий.
Ортопедическая коррекция
При ОА чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов рекомендуется ношение наколенников, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Кроме того, для уменьшения нагрузки рекомендуется хождение с палочкой, которая почти на 50% уменьшает нагрузку на тазобедренный сустав. Трость нужно держать в руке, противоположной пораженному суставу. При двустороннем тяжелом поражении тазобедренных или коленных суставов рекомендуется хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется постоянное ношение специальной обуви (дома и на улице) с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав), а в определенных случаях – индивидуальные стельки, сделанные на заказ.
Физиолечение (магнитотерапия, ультразвук, лазеротерапия) назначается только врачом-физиотерапевтом при отсутствии противопоказаний для этих методов лечения. Применяемые при ОА иглорефлексотерапия помогает расслабить напряженные мышцы вокруг сустава, способствует уменьшению боли. Массаж снимает болезненный спазм мышц и улучшает кровообращение в суставе, но данный метод используется только вне обострения, причем массируется не сам сустав, а окружающие его ткани. Среди других физиотерапевтических методов неплохо себя зарекомендовал электрофорез с использованием гелей, содержащих противовоспалительные средства (диклофенак, нимулид, гидрокортизон).
Медикаментозное лечение
При умеренных болях в суставах начинать лечение лучше с так называемого простого анальгетика - парацетамола, поскольку он относительно редко вызывает побочные явления. При недостаточной его эффективности назначают нестероидные противовоспалительные средства. Однако следует помнить о возможности отрицательного влияния этих препаратов на слизистую желудочно-кишечного тракта: язвы, кровотечение. Более высокая частота осложнений возможна у лиц женского пола старше 65 лет, имеющих хронические заболевания желудочно-кишечного тракта. В последние годы созданы новые представители нестероидных противовоспалительных препаратов (мовалис, нимесулид, целебрекс, аэртал), обладающие достаточной эффективностью, но менее выраженными побочными эффектами. Тем не менее, вопрос о назначении противовоспалительных препаратов, длительности их применения должен решать врач. Общие принципы применения НПВП при ОА заключаются в использовании минимальной эффективной дозы, приеме одновременно не более одного НПВП, отмене препарата при отсутствии боли и оценке эффективности лечения через 2-4 недели от начала приема. Использование гелей, спреев, мазей на основе нестероидных противовоспалительных препаратов рекомендуется больным при ограниченном поражении суставов, при невозможности приема нестероидных противовоспалительных препаратов внутрь, при сочетании остеоартроза с сопутствующими заболеваниями, по поводу которых принимается много других препаратов, что требует учета взаимодействия лекарственных средств. Следует помнить, что локальное использование этих препаратов эффективно только при 3-4 кратном нанесении их на суставы, а курс применения не должен превышать 10-14 дней.
Довольно часто при ОА коленных суставов развивается выраженное воспаление в суставе, которое проявляется припухлостью, гипертермией, наличием выпота, усилением болей и утренней скованности. В этих случаях при неэффективности НПВП и локального применения гелей с НПВП, показано внутрисуставное введение стероидов, которое назначается врачом-ревматологом. Число внутрисуставных инъекций в течение года не должно превышать двух. Назначение внутрисуставных или периартикулярных инъекций стероидов в виде «курса» лечения недопустимо!
В последние годы созданы препараты, обладающие хорошей эффективностью и меньшим риском развития побочных эффектов. Эти препараты, называемые медленно действующими, с одной стороны, обладают выраженным действием на боль и функциональное состояние суставов, как и НПВП, с другой – хондропротективными свойствами, т.е. способностью замедлять прогрессирование ОА. В нашей стране накоплен большой опыт применения этих препаратов. Их отличительной особенностью является более позднее наступление эффекта, обычно через 4-8-12 недель от начала лечения, и достаточно длительное его сохранение – в течение 2-3 месяцев после прекращения лечения. Необходимо отметить, что структурно-модифицирующий эффект этих препаратов (т.е. замедление прогрессирования ОА), отмечается через 2-3 года после начала лечения.
Новым методом лечения ОА коленных суставов является применение, так называемых «протезов» синовиальной жидкости, восполняющих ее вязкость и приводящих к улучшению её защитных свойств. Для этой цели используют внутрисуставное введение препаратов гиалуроновой кислоты, что ведет к уменьшению боли и улучшению подвижности сустава на 6-8-12 месяцев и более.
При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например протезирование тазобедренного или коленного сустава.
Таким образом, появление разнообразных качественных методов лечения ОА в настоящее время открывает новые возможности, позволяющие врачам и больным успешно бороться с заболеванием и в конечном итоге улучшать качество жизни больных ОА.
Новым методом лечения ОА коленных суставов является применение, так называемых «протезов» синовиальной жидкости, восполняющих ее вязкость и приводящих к улучшению её защитных свойств. Для этой цели используют внутрисуставное введение препаратов гиалуроновой кислоты, что ведет к уменьшению боли и улучшению подвижности сустава на 8 месяцев и более.
При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например протезирование тазобедренного или коленного сустава.
Таким образом, появление разнообразных качественных методов лечения ОА в настоящее время открывает новые возможности, позволяющие врачам и больным успешно бороться с заболеванием и в конечном итоге улучшать качество жизни больных ОА.
ЛФК при остеоартрозе
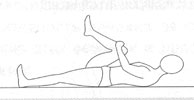 Положение лежа на спине, ноги согнуты. Согнутая нога отрывается о пола с помощью рук, прижимается к груди и удерживается в таком положении несколько секунд, затем опускается. То же движение повторяется другой ногой. Повторить 10 раз.
Положение лежа на спине, ноги согнуты. Согнутая нога отрывается о пола с помощью рук, прижимается к груди и удерживается в таком положении несколько секунд, затем опускается. То же движение повторяется другой ногой. Повторить 10 раз.
 Положение на спине, ноги вытянуты, расслаблены. На счет «раз-два» нога сгибается в коленном суставе до максимума, стопа при этом скользит по подстилке. На счет «три» нога сгибается в тазобедренном суставе и руками прижимается к туловищу (спину от пола не отрывать). На счет «четыре-пять» удерживаем ногу. На счет «шесть» опускаем стопу на пол. На счет «семь-восемь» - выпрямляем ногу. То же самое движение повторяется другой ногой. Повторить 10-15 раз.
Положение на спине, ноги вытянуты, расслаблены. На счет «раз-два» нога сгибается в коленном суставе до максимума, стопа при этом скользит по подстилке. На счет «три» нога сгибается в тазобедренном суставе и руками прижимается к туловищу (спину от пола не отрывать). На счет «четыре-пять» удерживаем ногу. На счет «шесть» опускаем стопу на пол. На счет «семь-восемь» - выпрямляем ногу. То же самое движение повторяется другой ногой. Повторить 10-15 раз.
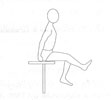 Положение сидя. Сесть на столешницу стола или высокий табурет. Сидеть прямо. Поболтать ногами с умеренной амплитудой движения. Это упражнение делать как можно чаще.
Положение сидя. Сесть на столешницу стола или высокий табурет. Сидеть прямо. Поболтать ногами с умеренной амплитудой движения. Это упражнение делать как можно чаще.
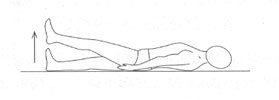 Положение лежа на спине. Выпрямленная нога отрывается от пола на высоту 20-30см и удерживается в таком положении несколько секунд, затем опускается. То же движение повторяется другой ногой. Повторить 20-30 раз.
Положение лежа на спине. Выпрямленная нога отрывается от пола на высоту 20-30см и удерживается в таком положении несколько секунд, затем опускается. То же движение повторяется другой ногой. Повторить 20-30 раз.
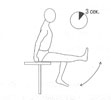 Положение сидя. Сесть на столешницу стола или высокий табурет. Поднять ногу и подержать ее 3 секунды параллельно полу. Стопа при этом находится под прямым углом к голени. Поменять ногу. При выполнении этого упражнения нужно почувствовать напряжение в мышцах бедра и голени.
Положение сидя. Сесть на столешницу стола или высокий табурет. Поднять ногу и подержать ее 3 секунды параллельно полу. Стопа при этом находится под прямым углом к голени. Поменять ногу. При выполнении этого упражнения нужно почувствовать напряжение в мышцах бедра и голени.
При ОА тазобедренных суставов добавляются следующие упражнения
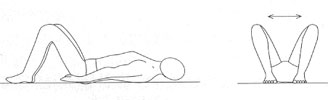 Лежа на спине. Обе ноги сгибаются в коленных суставахдо максимума, стопы не отрываются от пола. В таком положении колени разводятся в стороны и снова сводятся. Необходимо стараться постепенно увеличивать амплитуду движений. Повторить 10-15 раз.
Лежа на спине. Обе ноги сгибаются в коленных суставахдо максимума, стопы не отрываются от пола. В таком положении колени разводятся в стороны и снова сводятся. Необходимо стараться постепенно увеличивать амплитуду движений. Повторить 10-15 раз.
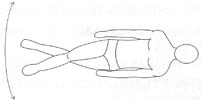 Лежа на спине. Упражнение «ножницы»: ноги выпрямлены, одна нога отрывается от пола и совершает движения из стороны в сторону с максимально возможной амплитудой. При этом стараться не сгибать ногу в коленном суставе. То же самое повторяется другой ногой. Повторить 10 раз.
Лежа на спине. Упражнение «ножницы»: ноги выпрямлены, одна нога отрывается от пола и совершает движения из стороны в сторону с максимально возможной амплитудой. При этом стараться не сгибать ногу в коленном суставе. То же самое повторяется другой ногой. Повторить 10 раз.
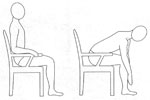 Сидя на стуле. Нужно постараться коснуться руками кончиков пальцев стоп, наклоняя туловище. Выпрямиться, повторить 10 раз.
Сидя на стуле. Нужно постараться коснуться руками кончиков пальцев стоп, наклоняя туловище. Выпрямиться, повторить 10 раз.
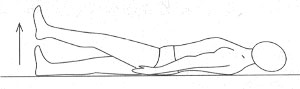 Лежа на спине. Выпрямленную ногу отрываем от пола на максимально возможную высоту, затем опускаем. Повторить 10 раз одной ногой, затем сменить ногу.
Лежа на спине. Выпрямленную ногу отрываем от пола на максимально возможную высоту, затем опускаем. Повторить 10 раз одной ногой, затем сменить ногу.
При ОА чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов рекомендуется ношение наколенников, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Кроме того, для уменьшения нагрузки рекомендуется хождение с палочкой, которая почти на 50% уменьшает нагрузку на тазобедренный сустав. Трость нужно держать в руке, противоположной пораженному суставу. При двустороннем тяжелом поражении тазобедренных или коленных суставов рекомендуется хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется ношение специальной обуви с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав).
Физиолечение (магнитотерапия, ультразвук, лазеротерапия) назначаютс только врачом-физиотерапевтом при отсутствии противопоказаний для этих методов лечения. Применяемая при ОА иглорефлексотерапия помогает расслабить напряженные мышцы вокруг сустава, способствует уменьшению боли. Массаж снимает болезненный спазм мышц и улучшает кровообращение в суставе, но данный метод используется только вне обострения, причем массируется не сам сустав, а окружающие его ткани.
Медикаментозное лечение ОА проводить только врач-специалист. При ОА применяются лекарственные средства быстрого действия (анальгетики и нестероидные противовоспалительные препараты), уменьшающие боль и воспаление, и медленного действия (хондропротекторы), способные замедлять прогрессирование заболевания.
При умеренных болях в суставах лечение начинают с простых анальгетиков – парацетамола, т.к. он относительно редко вызывает побочные явления. При недостаточной его эффективности в течение 3-4-х недель и наличии признаков воспаления назначают нестероидные противовоспалительные препараты (НПВП), причем у больных ОА, как правило, эффективны более низкие дозы НПВП по сравнению с больными с воспалительными заболеваниями суставов. Однако стоит помнить о возможности отрицательного воздействия их на желудочно-кишечный тракт и сердечно-сосудистую систему, особенно у лиц пожилого возраста. Создание новой группы препаратов, селективных ингибиторов циклооксигеназы 2: мелоксикама, целебрекса и нимесулида, могут, по-видимому, существенно повысить безопасность лечения, особенно у пожилых больных с высокими факторами риска.
Общие принципы применения НПВП при ОА заключаются в использовании минимальной эффективной дозы, приеме одновременно не более одного НПВП, отмене препарата при отсутствии боли и оценке эффективности лечения через 2-4 недели от начала приема.
Учитывая, что при ОА поражение часто ограничивается одним или двумя суставами, возможно использование мазей и гелей, содержащих нестероидные противовоспалительные препараты, что позволяет снизить дозу таблетированных противовоспалительных препаратов и избежать системных побочных реакций.
Не так часто при ОА развивается выраженное воспаление в суставе, которое проявляется припухлостью, гипертермией, наличием выпота, усилением утренней скованности. В этих случаях при неэффективности НПВП, показано внутрисуставное введение стероидов, которое назначается врачом-ревматологом. Число внутрисуставных инъекций в течение года не должно превышать двух. Назначение внутрисуставных или периартикулярных инъекций стероидов в виде «курса» лечения недопустимо!
В последние годы созданы препараты, обладающие хорошей эффективностью и меньшим риском развития побочных эффектов. Эти препараты, называемые медленно действующими, с одной стороны, обладают выраженным действием на боль и функциональное состояние суставов, как и НПВП, с другой – хондропротективными свойствами, т.е. способностью замедлять прогрессирование ОА (доказано для хондроитин сульфата и глюкозамин сульфата). В нашей стране имеется опыт применения препаратов Структум (хондроитин сульфат), Дона (глюкозамин сульфат) и комбинированных средств (Артра, Терафлекс, Кондро Нова). Отличительной особенностью этих препаратов является позднее наступление эффекта, обычно через 4-8-12 недель от начала лечения, и достаточно длительное его сохранение – в течение 2-3 месяцев после прекращения лечения. Многоцентровое исследование Структума, проведенное в России, подтвердило его высоко эффективность для лечения ОА и длительное последействие. Кроме того, после 6-месячного лечения структумом в течение последующего года наблюдения достоверно уменьшилось число обострений заболевания, снизились частота госпитализаций, обращений к врачу и число дней нетрудоспособности.
Новым методом лечения ОА коленных суставов является применение, так называемых «протезов» синовиальной жидкости, восполняющих ее вязкость и приводящих к улучшению её защитных свойств. Для этой цели используют внутрисуставное введение препаратов гиалуроновой кислоты, что ведет к уменьшению боли и улучшению подвижности сустава на 8 месяцев и более.
При неэффективности всех вышеперечисленных методов лечения и при наличии выраженного болевого синдрома рекомендуется хирургическое вмешательство, например протезирование тазобедренного или коленного сустава.
Таким образом, появление разнообразных качественных методов лечения ОА в настоящее время открывает новые возможности, позволяющие врачам и больным успешно бороться с заболеванием и в конечном итоге улучшать качество жизни больных ОА.

